Avances en inmunoterapia: un nuevo anticuerpo conecta células clave para combatir el cáncer
- 3 Horas, 32 Minutos
- Infobae.com
- Internacional
Avances en inmunoterapia: un nuevo anticuerpo conecta células clave para combatir el cáncer

Investigadores del Instituto Weizmann desarrollaron un anticuerpo basado en la comunicación cruzada entre diferentes células inmunitarias que ofrece esperanzas para tratamientos contra tumores y enfermedades autoinmunes 
* Este contenido fue producido por expertos del Instituto Weizmann de Ciencias, uno de los centros más importantes del mundo de investigación básica multidisciplinaria en el campo de las ciencias naturales y exactas, situado en la ciudad de Rejovot, Israel.
Para ganar en el campo de batalla se necesita una combinación de inteligencia precisa y soldados decididos. Pero cuando se trata de la batalla contra el cáncer, los combatientes del sistema inmunológico —las células T— pierden rápidamente su capacidad de matar y se agotan, mientras que las células dendríticas, que proporcionan inteligencia, son escasas. Esta es una de las razones por las que la gran promesa de la inmunoterapia —una nueva generación de tratamientos que aprovechan el propio sistema inmunológico del cuerpo para combatir el cáncer— no se ha materializado plenamente.
En un estudio publicado en Cell , los investigadores del Instituto de Ciencias Weizmann presentaron un anticuerpo desarrollado recientemente que conecta las células T con las células dendríticas, creando una poderosa respuesta inmunitaria contra los tumores cancerosos. La investigación abre una nueva vía en la inmunoterapia: el desarrollo de tratamientos que conectan varias células del sistema inmunitario para crear un equipo de combate de primera para derrotar al cáncer y otras enfermedades.
Una de las inmunoterapias más destacadas utiliza anticuerpos que bloquean el PD-1, un receptor regulador de “punto de control” que se encuentra en la superficie de las células T. Cuando este receptor se expresa en las células T, una proteína muy extendida en el entorno tumoral puede unirse a él, provocando que las células T entren en un estado conocido como agotamiento. Los anticuerpos PD-1 impiden que esta proteína se una a las células T y las repriman, pero muchos pacientes con cáncer no responden a este tratamiento; en muchos otros, la eficacia es de corta duración.

Para desarrollar una inmunoterapia más eficaz, los investigadores de los laboratorios del Dr. Rony Dahan y el Prof. Ido Amit en el Departamento de Inmunología de Sistemas de Weizmann comenzaron por preguntarse por qué los tratamientos existentes no eran suficientes. Para responder a esta pregunta, tomaron muestras de células T de dos modelos de cáncer de ratón que habían sido sometidos a un tratamiento con anticuerpos PD-1. “Usando tecnologías avanzadas como la secuenciación de ADN de células individuales y algoritmos de big data, examinamos casi 130.000 células T, algunas de las cuales respondieron al tratamiento y otras no”, explica Amit. “Sorprendentemente, el grupo de células T que sí respondió al tratamiento expresó genes que apuntaban hacia una interacción con una población rara de células dendríticas”.
Las células dendríticas recogen información de todo el cuerpo al ingerir moléculas pertenecientes a células malignas. Luego presentan sus hallazgos a las células T, advirtiéndoles así sobre el crecimiento canceroso y pidiéndoles que tomen medidas. Se supone que los anticuerpos PD-1 ayudan a activar las células T que luchan contra los crecimientos cancerosos, pero cuando los investigadores examinaron un modelo de cáncer de un ratón que carecía de células dendríticas, descubrieron que el tratamiento con anticuerpos había perdido su eficacia por completo. En otras palabras, revelaron que las células dendríticas son vitales para la multiplicación y activación de células T específicas en la lucha contra el cáncer y, por lo tanto, son necesarias para que el tratamiento en su conjunto tenga éxito.
Estos hallazgos pusieron de manifiesto una debilidad clave de los tratamientos existentes: el hecho de que la población relevante de células dendríticas rara vez está presente en la mayoría de los tumores cancerosos y en la mayoría de los pacientes que actualmente reciben tratamiento con anticuerpos PD-1. En estas condiciones, la interacción entre estas células y las células T que activan rara vez se produce.
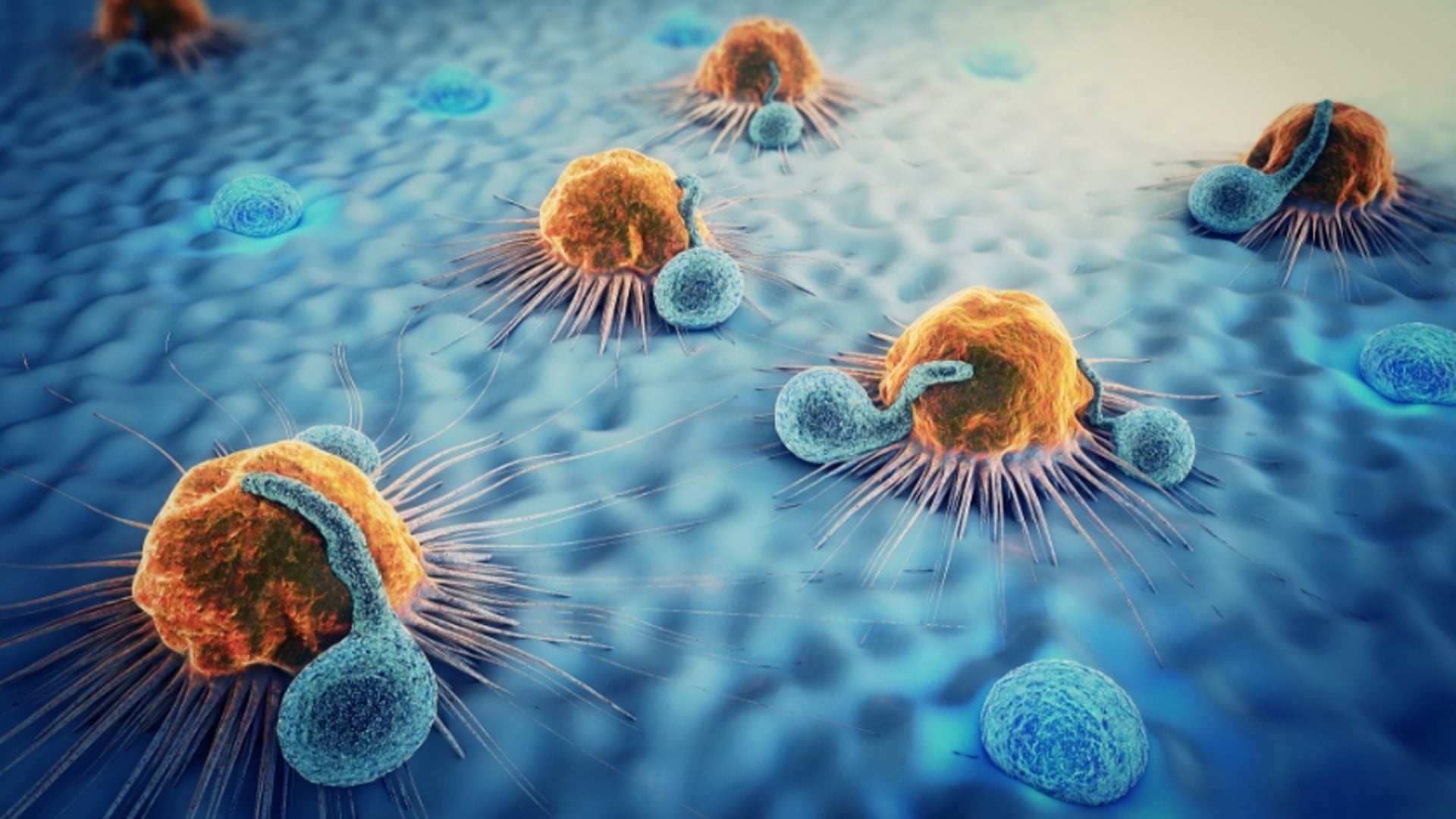
Este conocimiento allanó el camino para la ingeniería de un nuevo anticuerpo llamado BiCE (Bispecific DC-T Cell Engager), cuyos dos brazos fueron diseñados para conectar dos tipos diferentes de células: un brazo se une a las células T, inhibiendo el receptor PD-1, al igual que los tratamientos existentes; el otro brazo recluta las células dendríticas de la población rara que es vital para activar las células T. El desarrollo del nuevo tratamiento fue dirigido por los estudiantes de investigación de doctorado Yuval Shapir Itai, del laboratorio de Dahan, y Oren Barboy, del laboratorio de Amit.
Una vez creado el anticuerpo, los investigadores estudiaron su mecanismo de acción. Cuando utilizaron marcadores fluorescentes para marcar el anticuerpo y las células inmunitarias de ratones con cáncer de piel que habían recibido el nuevo tratamiento, pudieron observar cómo el anticuerpo conecta físicamente las células T con las células dendríticas, aumentando el número de dichos pares celulares alrededor del tumor canceroso y en los ganglios linfáticos adyacentes. También descubrieron que los pares celulares creados por el anticuerpo estaban activos y que desencadenaban una respuesta inmunitaria contra el tumor. Además, tras el tratamiento, las células dendríticas que habían estado adyacentes al tumor canceroso migraron a los ganglios linfáticos y se conectaron con las células T allí, para compartir información y activarlas.
Nueva esperanza para enfermedades intratables
La eficacia de este nuevo tratamiento se ha probado en varios modelos de cáncer de ratón, incluidos los cánceres agresivos de mama, pulmón y piel. El tratamiento con el nuevo anticuerpo, en comparación con el tratamiento existente, redujo significativamente la tasa de crecimiento de los cánceres de piel y pulmón. Por el contrario, los tumores de mama que no respondieron al tratamiento existente tampoco respondieron al nuevo anticuerpo. Los investigadores creen que esto se debe al número muy pequeño de células dendríticas activas alrededor de estos tumores. Por lo tanto, intentaron combinar su nuevo anticuerpo con un tratamiento existente que mejora la actividad de las células dendríticas alrededor del crecimiento. Este tratamiento combinado resultó ser más eficaz que las opciones existentes. Demostró que incluso en cánceres que no habían respondido a la inmunoterapia hasta ahora, la sinergia entre las células T y las células dendríticas activas crea una poderosa respuesta inmune contra el tumor.
La siguiente fase del estudio fue examinar si, junto con una potente respuesta inmunitaria contra el tumor canceroso primario, el nuevo anticuerpo también logra prevenir la reaparición de la enfermedad. Muchos pacientes con cáncer sufren una recurrencia de este tipo, incluso después de haber eliminado el tumor primario y de haber tratado las metástasis conocidas. El principal peligro es la existencia de pequeños restos de la enfermedad que escapan a la detección y comienzan a desarrollarse más tarde, provocando la reaparición del tumor. Se ha descubierto que BiCE, a diferencia de los tratamientos existentes, es eficaz para frustrar el desarrollo de metástasis en los pulmones después de la extirpación del tumor primario. Esto podría ser una prueba de que el anticuerpo logra crear una respuesta inmunitaria sistémica contra el cáncer en todo el cuerpo y que, después del tratamiento, deja células inmunitarias que recuerdan cómo identificar el cáncer y responden en consecuencia.
Yeda Research and Development, responsable de la comercialización de la propiedad intelectual de los científicos del Instituto Weizmann, ha presentado una solicitud de patente y está trabajando para desarrollar un tratamiento innovador basado en el anticuerpo de Weizmann.
“Estamos presentando un nuevo enfoque que pone el énfasis en una visión sistémica de la inmunoterapia”, dice Dahan. “En lugar de buscar una vía única, diseñamos anticuerpos que sirven como plataforma de comunicación entre las células inmunes que elijamos. Este desarrollo da esperanza no solo a los pacientes con cáncer, que necesitan tener sus sistemas inmunológicos activados para luchar contra el crecimiento, sino también a las personas con otras enfermedades, como las enfermedades autoinmunes, en las que los pacientes necesitan una supresión de la respuesta inmune contra su propio cuerpo. Hay formas de suprimir todo el sistema inmunológico, pero nuestro nuevo enfoque debería permitir suprimir o activar una respuesta inmune dirigida, sin las amplias y peligrosas ramificaciones de la supresión y activación general del sistema inmunológico”.

También participaron en el estudio los doctores Ran Salomon, Ken Xie y Eitan Winter, del Departamento de Inmunología de Sistemas de Weizmann; Akhiad Bercovich y el profesor Amos Tanay, del Departamento de Informática y Matemáticas Aplicadas de Weizmann; Tamar Shami y la profesora Neta Erez, de la Facultad de Medicina de la Universidad de Tel Aviv; y el doctor Ziv Porat, del Departamento de Instalaciones Básicas de Ciencias de la Vida de Weizmann.
El profesor Ido Amit ocupa la cátedra Eden and Steven Romick. Su investigación cuenta con el apoyo del Instituto Dwek para la Investigación en Terapia del Cáncer; el Centro Oncológico Integrado Moross; el Instituto EKARD para la Investigación del Diagnóstico del Cáncer; el Instituto Morris Kahn para la Inmunología Humana; el Instituto de la Sociedad Suiza para la Investigación de la Prevención del Cáncer; la Fundación de la Familia Elsie y Marvin Dekelboum; la Fundación Memorial Lotte y John Hecht; y el Programa de Ciencia Colaborativa Schwartz Reisman.
El Dr. Rony Dahan ocupa la Cátedra de Desarrollo Profesional Rina Gudinski. Su investigación cuenta con el apoyo del Moross Integrated Cancer Center.



Comentarios